Définition
Le prolapsus génital est une affection fréquente chez la femme ; sa prévalence est de 30% avec un pic d’incidence à 60 ans; mais peut exister chez des femmes plus jeunes.
Il peut être isolé ou associé à des troubles urinaires comme l’incontinence urinaire (deux femmes sur trois), la pollakiurie, des troubles digestifs (incontinence anale aux gaz ou aux selles/constipation) ou encore à des troubles sexuels (gêne ou douleurs lors des rapports sexuels).
Il s’agit d’un glissement vers le bas des différents organes pelviens : vessie, utérus, rectum.
Il peut concerner l’étage antérieur : descente de la vessie ou cystocèle, l’étage moyen : descente de l’utérus ou hystéroptose, ou l’étage postérieur, rectocèle, ou associer indifféremment les différents étages.( tous les organes sont complètement extériorisés)

Il peut être modéré, avec une descente uniquement à l’effort, ou être permanent.
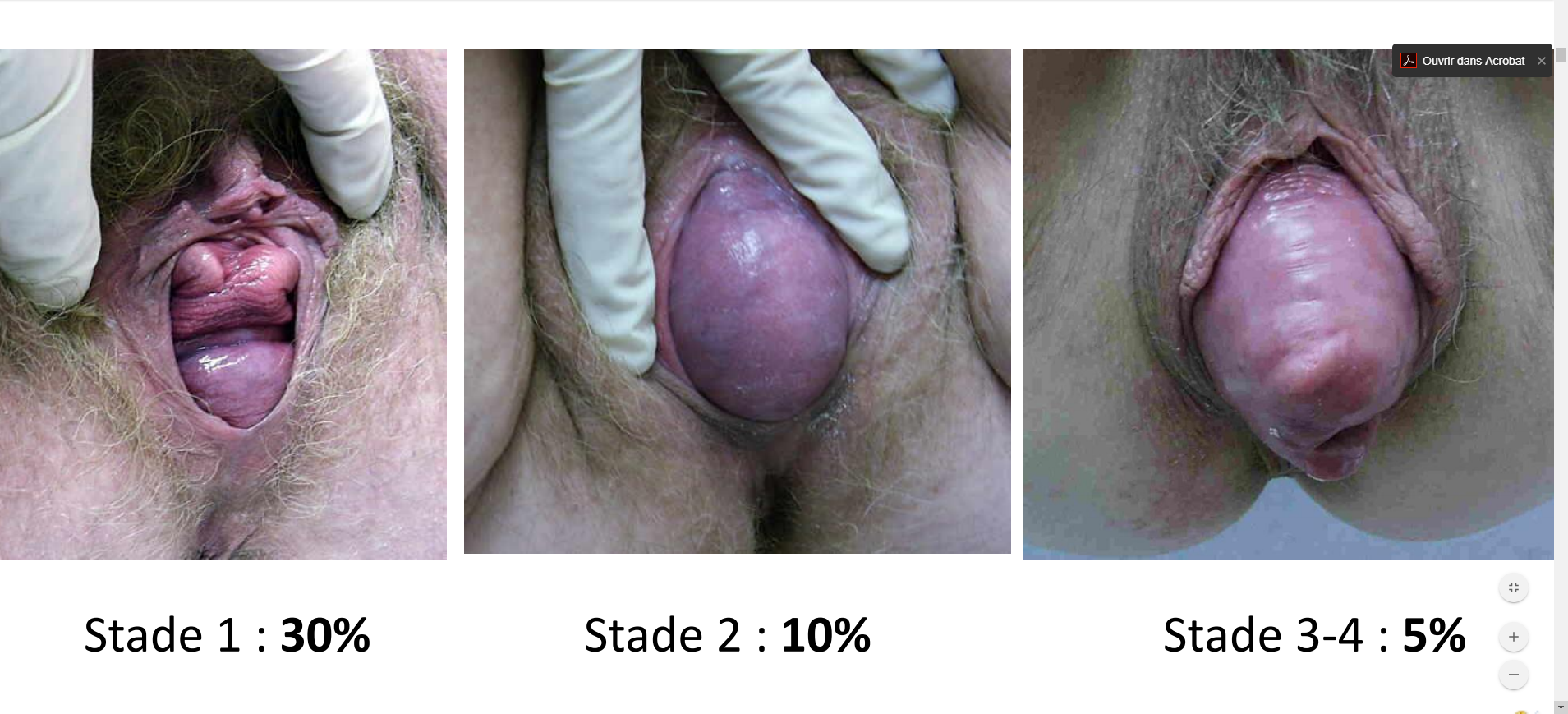
Le prolapsus génital n’est pas une maladie grave ; c’est une pathologie fonctionnelle. En revanche, il affecte directement la qualité de vie des patientes, avec inconfort pelvien , sensation de gêne, en particulier en fin de journée , aggravée par le sport, avec des répercussions psychologiques : honte, dépression dévalorisation et perte de confiance, troubles sexuels, peur « de perdre ses organes ».
Facteurs de risques :
Il s’agit d’une faiblesse du plancher pelvien et des muscles .
Mauvaise qualité des tissus, ménopause, vieillesse, facteurs génétiques, race.
Pathologies obstétricales : grossesse multiples, gros bébés, hydramnios, travail long, exulsion difficile, forceps
Interventions gynécologiques telles que hystérectomies
Pathologies responsables d’une surpression abdominale : obésité, asthme , toux chronique, bronchite chronique, constipation chronique tabagisme
Activités qui sollicitent la ceinture abdominale : footing, port répété d’objets lourds (certaines professions)
Bilan à pratiquer
Le bilan gynécologique clinique dépiste ou confirme le prolapsus.
Le Frottis cervico-vaginal s’assure de l’absence de lésion cervicoutérine, (il existe parfois des petites métrorragies si prolapsus complètement extériorisé)
L’échographie pelvienne confirme l’absence de lésion endométriale , l’absence de masse pelvienne . Une masse pelvienne peut également être responsable d’une pesanteur pelvienne.
Le bilan urodynamique (BUD), pratiqué après un ECBU stérile, recherche une incontinence urinaire masquée, qu’il faudrait éventuellement traiter dans un second temps.
Le colposcystogramme est indiqué en cas de prolapsus récidivé .
Prise en charge du prolapsus
La prise en charge d’une patiente présentant un prolapsus, commence avant tout par la prise en charge du syndrôme génito-urinaire de la ménopause. Il peut s’agir de crème ou d’ovules aux estrogènes, ou à l’acide hyaluronique, régulièrement mis dans le vagin.
Ainsi les symptômes du SGU sont améliorés, moins de sécheresse vaginale, moins de dyspareunie, moins d’incontinence ou d’infections urinaires et la sensation de pesanteur pelvienne peut être diminuée .
Exceptionnellement si les patientes ne souhaitent pas de chirurgie, ou sont trop âgées ou en mauvais état général, on peut leur proposer la mise en place d’un pessaire . Il s’agit de dispositifs (anneaux, cubes) que l’on pose dans le vagin au moment de la consultation. La pose peut être plus ou moins douloureuse en fonction du degré d’atrophie vulvovaginale .
Avant la chirurgie, en cas de symptômes modérés, on peut proposer de la rééducation périnéale , qui peut améliorer la symptomatologie et retarder l’intervention chirurgicale .
Le traitement de cette pathologie reste essentiellement chirurgical quand la patiente en ressent le besoin; il consiste à traiter chaque élément du prolapsus et à corriger les troubles urinaires éventuellement associes.
Le traitement chirurgical du prolapsus peut être réalisé par différentes voies d’abord : vaginale (avec ou sans matériel prothétique), laparotomie ou cœlioscopie .
La voie vaginale, présente l’avantage d’une morbidité plus faible que la voie laparotomique mais avec un taux élevé de récidive; elle est indiquée de préférence chez les femmes âgées, obèses, et à haut risque chirurgical . L’amélioration des résultats anatomiques à moyen terme a été assurée par l’utilisation des prothèses synthétiques, réduisant le risque de récidive de cystocèle, mais au prix d’un taux important d’érosion et d’exposition du matériel prothétique . L’utilisation de prothèses par les voies naturelles est actuellement déconseillée .
La promontofixation consiste en la fixation d’une prothèse synthétique antérieure à l’isthme utérin et à la paroi vaginale antérieure d’une part et au ligament prévertébral au niveau du promontoire d’autre part .
En l’absence de colpocèle postérieure, il n’est actuellement pas recommandé de mettre une plaque en arrière.
La promontofixation abdominale est associée à un taux de récidive du prolapsus du dôme vaginal et de dyspareunie inférieur à celui de la voie vaginale (Cochrane 2008) ; ces avantages sont contrebalancés par une durée opératoire plus longue, un retour aux activités plus tardif et un coût plus élevé.
La promontofixation abdominale et coelioscopique ont des résultats anatomiques et fonctionnels identiques avec en faveur de la coelioscopie, une diminution des pertes sanguines, de la durée d’hospitalisation et une convalescence post opératoire facilitée.
Les résultats à long terme ne sont pas comparés à ce jour. Il y a une amélioration de plus de 80% à long terme avec la promontofixation abdominale.
En l’absence de contre-indications à la coelioscopie, il faut choisir cette voie ci.
Complications possibles de la chirurgie de promontofixation:
Les complications de l’anesthésie générale
Les complications non spécifiques à la chirurgie du prolapsus : hémorragie, infections, occlusion
Les complications spécifiques à la chirurgie du prolapsus : extériorisations , érosions de prothèses, granulomes +/- infectés sur les prothèses, dyspareunie, troubles urinaires, constipation.